Диабетическая стопа — серьезное осложнение сахарного диабета, способное вызвать инфекции и ампутации. Важно знать симптомы, методы лечения и профилактики, чтобы вовремя реагировать и снизить риски. Эта статья расскажет о признаках диабетической стопы, современных подходах к лечению и рекомендациях по профилактике, что поможет сохранить здоровье и качество жизни.
Причины возникновения и механизмы развития синдрома диабетической стопы
Синдром диабетической стопы возникает из-за нескольких факторов:
- Периферическая полинейропатия — приводит к деформации стопы, снижению болевой, вибрационной, тактильной и температурной чувствительности, что увеличивает риск гнойно-некротических поражений.
- Ангиопатия — поражение сосудов при сахарном диабете, затрудняющее кровоток и вызывающее ишемию тканей.
- Нейроостеоартропатия — включает остеопороз, остеосклероз, разрушение суставных поверхностей и костей, а также патологические переломы.
- Облитерирующие заболевания артерий нижних конечностей.
- Травмы и деформации стопы.
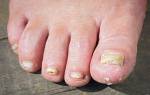
- Инфекции, особенно грибковые.
- Снижение иммунной защиты.
Диабетическая стопа — серьезное осложнение сахарного диабета, требующее внимательного подхода. Основные симптомы: покраснение, отечность, боль и изменение температуры кожи на стопах. Без лечения эти проявления могут привести к язвам и ампутации. Специалисты рекомендуют регулярно проходить осмотры, контролировать уровень сахара в крови и ухаживать за ногами. Профилактика включает удобную обувь, ежедневный осмотр стоп на повреждения и соблюдение гигиенических норм. Важно обращаться за медицинской помощью при первых признаках заболевания, что повышает шансы на успешное лечение и предотвращение осложнений.
Эксперты подчеркивают, что диабетическая стопа является серьезным осложнением сахарного диабета, требующим внимательного подхода. Основные симптомы включают покраснение, отечность, боль и появление язв на стопах. Важно отметить, что ранняя диагностика и своевременное лечение могут предотвратить серьезные последствия, такие как ампутация. Лечение обычно включает контроль уровня сахара в крови, регулярный осмотр стоп, а также применение специальных обуви и ортопедических средств. Профилактика играет ключевую роль: регулярные осмотры у врача, соблюдение гигиенических норм и правильный уход за ногами могут значительно снизить риск развития диабетической стопы. Эксперты рекомендуют пациентам с диабетом быть особенно внимательными к состоянию своих ног и не игнорировать любые изменения.

Клинические проявления синдрома диабетической стопы
Международная рабочая группа по проблемам диабетической стопы выделяет категории, отражающие сущность данного синдрома:
- кровоснабжение конечностей;
- чувствительность их;
- размер язвенного дефекта;
- глубина поражения;
- инфекционный процесс.
В зависимости от особенностей клинической симптоматики выделяют 3 группы синдрома диабетической стопы:
- ишемическую;
- нейропатическую;
- смешанную.
Нейропатическая форма является следствием нейропатии, сдавления тканей, деформации их, инфицирования и отека. Язвенный дефект возникает в тех участках стопы, на которые приходится максимальная нагрузка. Диагностируется данная форма заболевания в 70 % случаев диабетической стопы, преимущественно у лиц до 40 лет с диабетическим стажем 5 лет и более, нередко злоупотребляющих алкоголем. Как правило, язвы локализуются в зонах повышенного давления, местах гиперкератоза, на подошве, в области межпальцевых промежутков, в участках выраженной деформации стоп. При пальпации безболезненны. Больные предъявляют жалобы на парестезии (ощущения покалывания, пощипывания, жжения в пораженных участках) и интенсивные ночные боли. Кожа конечностей сухая, теплая, пульсация на периферических артериях стоп сохранена, чувствительность – болевая, температурная и вибрационная – снижена, пяточный и коленный рефлексы ослаблены, мышцы атрофированы, стопа деформирована, определяется остеоартропатия.
Ишемическая форма является следствием закупорки сосудов и развивающегося вследствие этого некроза нижележащих, недополучающих кровь тканей. Диагностируется в 10 % случаев у лиц старше 55 лет с сопутствующей сердечно-сосудистой патологией (ИБС, артериальная гипертензия, атеросклероз), а также у злостных курильщиков. Проявляется цианозом (посинением) части конечности, болезненностью в этой области. По мере прогрессирования процесса на коже образуется язвенный дефект, который быстро увеличивается в ширину и глубину и максимально выражен в области, где кровоток минимален. Кожа бледная, цианотичная, влажная, холодная на ощупь. Чувствительность сохранена. Пульсация на периферических артериях стоп резко снижена или отсутствует. В участках конечности, где кровоток отсутствует полностью, ткани погибают – развивается гангрена, требующая ампутации части конечности.
Смешанная форма характеризуется комбинацией признаков нейропатической и ишемической форм и проявляется поражением и нервов, и сосудов. Ведущие симптомы зависят от того, какое звено патогенеза выражено в большей степени. Эта форма заболевания особенно опасна, поскольку болевой синдром в данном случае выражен слабо или же отсутствует вообще – больные не всегда спешат обращаться за помощью («ведь не болит же») и приходят к врачу лишь тогда, когда язва достигла больших размеров и в тканях развились необратимые, не поддающиеся медикаментозному лечению изменения.
| Симптом | Возможные причины | Рекомендации |
|---|---|---|
| Боль в стопе, ноющая или острая | Нейропатия, инфекция, травма, артериальная недостаточность | Обратиться к врачу, избегать давления на стопу, обеспечить надлежащий уход за кожей |
| Онемение или покалывание в стопе | Нейропатия | Регулярный осмотр стоп, использование ортопедической обуви, контроль уровня сахара в крови |
| Изменение цвета кожи стопы (покраснение, бледность, синюшность) | Инфекция, артериальная недостаточность | Немедленное обращение к врачу |
| Отеки стопы | Застойная сердечная недостаточность, почечная недостаточность, венозная недостаточность | Поднятие ног, компрессионные чулки (по назначению врача) |
| Язвы на стопе | Травма, инфекция, нейропатия, артериальная недостаточность | Обращение к врачу, обработка язвы по назначению, профилактика инфекции |
| Инфекция (гной, покраснение, припухлость) | Бактериальная или грибковая инфекция | Антибиотики (по назначению врача), обработка антисептиками |
| Деформация стопы (молоткообразные пальцы, косточки) | Нейропатия, артрит | Ортопедическая обувь, физиотерапия |
| Сухость кожи стопы | Нейропатия, недостаток влаги | Регулярное увлажнение кожи, использование смягчающих кремов |
| Медленное заживление ран | Нейропатия, артериальная недостаточность | Обращение к врачу, улучшение кровообращения |
Интересные факты
Вот несколько интересных фактов о диабетической стопе:
-
Нервные повреждения: Одним из основных факторов, способствующих развитию диабетической стопы, является невропатия, вызванная высоким уровнем сахара в крови. Это приводит к потере чувствительности в ногах, что делает пациентов более уязвимыми к травмам и инфекциям, которые могут оставаться незамеченными.
-
Риск ампутации: По данным Всемирной организации здравоохранения, диабетическая стопа является одной из основных причин ампутаций нижних конечностей у людей старше 50 лет. При отсутствии должного лечения риск ампутации может достигать 15-25% у пациентов с диабетом.
-
Профилактика через образование: Одним из наиболее эффективных способов профилактики диабетической стопы является обучение пациентов. Регулярные осмотры стоп, правильный уход за ногами и контроль уровня сахара в крови могут значительно снизить риск развития осложнений. Важно также носить удобную обувь и избегать травм.

Диагностика синдрома диабетической стопы
Для установления диагноза достаточно визуального осмотра стопы пациента с сахарным диабетом и выявления характерных изменений. Однако для точного определения диагноза обычно назначаются дополнительные обследования и консультации специалистов.
При диагностике и последующих осмотрах пациенту назначаются:
- анализ гликемического профиля и уровень гликозилированного гемоглобина;
- исследование уровня липидов в крови (ЛПНП, ЛПВП, холестерин, триглицериды);
- измерение лодыжечно-плечевого индекса;
- консультация эндокринолога;
- консультация хирурга (оценка неврологического дефицита и измерение порога вибрационной чувствительности);
- консультация невропатолога;
- консультация офтальмолога (осмотр глазного дна для выявления сосудистых патологий).
Пациентам с выраженными деформациями стоп назначается рентгенография с консультацией ортопеда.
При отсутствии пульсации на периферических артериях стоп или наличии перемежающейся хромоты проводят ультразвуковую допплерографию и цветное дуплексное картирование артерий нижних конечностей с консультацией сосудистого хирурга.
Пациентам с язвами на стопах выполняется посев отделяемого из раны с определением чувствительности к антибиотикам, а в случае глубоких язв – рентгенография.
Диабетическая стопа — серьезное осложнение диабета, вызывающее беспокойство у пациентов и врачей. Первые признаки могут включать онемение, покалывание и боль в ногах. Часто пациенты не обращают на это внимания, что может привести к язвам и инфекциям. Лечение включает контроль уровня сахара в крови, регулярные осмотры и, в некоторых случаях, хирургическое вмешательство. Профилактика важна: необходимо следить за состоянием ног, носить удобную обувь и избегать травм. Многие пациенты отмечают, что ранняя диагностика и активное участие в лечении помогают избежать серьезных последствий.
Лечение синдрома диабетической стопы
Комплекс лечебных мероприятий при данной патологии включает в себя следующие аспекты:
- обучение больных в школе «Диабетическая стопа»;
- компенсацию сахарного диабета (коррекцию получаемой больным терапии – увеличение дозы пероральных сахароснижающих препаратов, назначение инсулина или же увеличение его дозы; подробные разъяснения по поводу диеты);
- антибиотикотерапию (как правило, используются антибиотики широкого спектра действия или же те, к которым чувствительная высеявшаяся бактериальная культура);
- симптоматическое лечение (обезболивающие препараты);
- местное лечение (оздоровление кожи вокруг дефекта, устранение отека конечности и гнойно-некротических, воспалительных изменений в самой язве);
- повышение иммунитета – как общее, так и местное.
На ранней стадии рекомендована местная терапия язвенного дефекта, разгрузка пораженного участка стопы, назначение больному антибиотиков (Цефтриаксон), препаратов, улучшающих кровоток (Актовегин, Пентоксифиллин, Нормовен), препаратов альфа-липоевой кислоты (Берлитион, Эспалипон), лазерной терапии.
На более поздних стадиях лечение проводят в хирургическом стационаре, где могут быть проведены некрэктомия, аутодермопластика язвенного дефекта и как крайняя мера – ампутация части конечности.
Существуют и новые методы лечение синдрома диабетической стопы, приводящие к более быстрому заживлению язвенных дефектов и снижающих необходимость ампутации. К сожалению, часть этих методов еще недостаточно изучена, а некоторые внедрены в практику лишь в отдельных мировых клиниках, из-за чего не являются доступными каждому пациенту с данной патологией. К таким методам относятся:
- терапия факторами роста;
- экстракорпоральная ударно-волновая терапия;
- лечение стволовыми клетками;
- лечение методом плазменной струи;
- био-механический метод и др.

Профилактика синдрома диабетической стопы
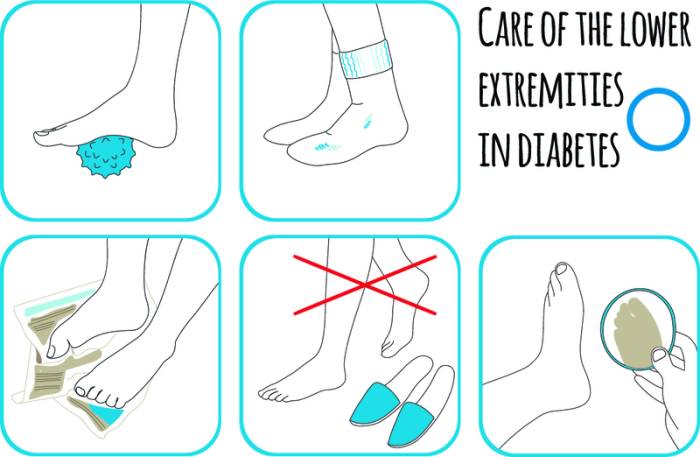
Чтобы избежать диабетических язв, необходимо:
- контролировать уровень сахара в крови;
- следить за гигиеной ног (мыть дважды в день и аккуратно промакивать кожу; использовать теплую воду, избегая холодной или горячей);
- ежедневно осматривать стопы на наличие потертостей, мозолей или трещин;
- не использовать грелки;
- проверять обувь на наличие камней и повреждений, способных вызвать мозоли;
- избегать ношения белья с швами;
- не носить тесную или неудобную обувь, а также обувь без стелек или на голую ногу;
- не ходить босиком;
- не применять пластыри;
- при появлении мозолей обращаться к врачу, а также при любых травмах.
Прогноз при синдроме диабетической стопы
Данное состояние крайне опасно для здоровья человека. При условии соблюдения мер профилактики и поддержании уровня гликемии в пределах допустимого вероятность появления диабетических язв минимальна. В случае отсутствия лечения возникшая язва в конце концов приведет к ампутации конечности.
К какому врачу обратиться
Для предотвращения и лечения диабетической стопы необходимо регулярно посещать эндокринолога. Специалист может направить на консультации к неврологу, офтальмологу и сосудистому хирургу для оценки состояния периферических нервов и сосудов. Ортопед поможет выбрать ортопедические стельки и устройства, которые улучшат качество жизни пациентов с диабетической стопой. При гангрене может потребоваться хирургическое вмешательство.
Роль образа жизни и питания в управлении диабетической стопой
Управление диабетической стопой требует комплексного подхода, в котором важную роль играют образ жизни и питание. Правильные привычки могут значительно снизить риск развития осложнений и улучшить общее состояние здоровья пациентов с диабетом.
Образ жизни является ключевым фактором в контроле уровня сахара в крови и, следовательно, в профилактике диабетической стопы. Регулярная физическая активность помогает улучшить чувствительность к инсулину и способствует снижению веса, что особенно важно для людей с избыточной массой тела. Умеренные аэробные упражнения, такие как ходьба, плавание или велосипед, рекомендуется выполнять не менее 150 минут в неделю. Однако перед началом любой физической активности необходимо проконсультироваться с врачом, чтобы избежать травм, особенно если у пациента уже есть проблемы со стопами.
Кроме того, отказ от курения также играет важную роль. Курение ухудшает кровообращение и может усугубить состояние сосудов, что увеличивает риск развития язв и других осложнений на ногах. Поддержание здорового веса и отказ от вредных привычек способствуют улучшению общего состояния здоровья и снижению риска осложнений.
Питание — еще один важный аспект в управлении диабетической стопой. Сбалансированная диета, богатая клетчаткой, витаминами и минералами, помогает контролировать уровень сахара в крови. Рекомендуется включать в рацион:
- Цельнозерновые продукты (овсянка, коричневый рис, цельнозерновой хлеб);
- Фрукты и овощи (особенно те, которые содержат много антиоксидантов, такие как ягоды и зеленые листовые овощи);
- Нежирные источники белка (рыба, курица, бобовые);
- Здоровые жиры (орехи, авокадо, оливковое масло).
Важно также ограничить потребление простых углеводов и сахара, которые могут вызывать резкие колебания уровня глюкозы в крови. Следует избегать сладких напитков, кондитерских изделий и фастфуда. Вместо этого лучше выбирать продукты с низким гликемическим индексом, которые медленно повышают уровень сахара в крови.
Регулярный мониторинг состояния ног также является важной частью профилактики. Пациенты с диабетом должны ежедневно проверять свои ноги на наличие трещин, язв или других изменений. При обнаружении любых проблем необходимо незамедлительно обратиться к врачу. Кроме того, рекомендуется носить удобную обувь, которая не натирает и не создает давления на стопы.
В заключение, образ жизни и питание играют решающую роль в управлении диабетической стопой. Сбалансированное питание, регулярная физическая активность и внимательное отношение к состоянию ног могут значительно снизить риск осложнений и улучшить качество жизни пациентов с диабетом.
Вопрос-ответ
Как понять, что начинается диабетическая стопа?
Диабетическая стопа начинается с появления симптомов, таких как покраснение, отек, болезненность, изменение температуры кожи, а также наличие язв или трещин на стопах. Важно также обращать внимание на онемение или покалывание в ногах, что может указывать на повреждение нервов. При появлении этих признаков необходимо немедленно обратиться к врачу для диагностики и лечения.
Каковы симптомы диабетической стопы?
Синдром диабетической стопы (СДС) — это осложнение сахарного диабета, проявляющееся язвами, некротическими и инфекционными поражениями нижних конечностей. Такие патологические нарушения возникают из-за поражения нервных волокон и мелких сосудов ног на фоне высокого уровня глюкозы в крови.
Как избавиться от диабетической стопы?
Огромное значение в лечении диабетической стопы имеют радикальное дренирование (в случае гнойно-некротических поражений тканей), разгрузка стопы и местное лечение. Применяется специальная обувь, приспособления для хождения, позволяющие снять нагрузку со стопы, что способствует заживлению язв на подошвенной области.
Советы
СОВЕТ №1
Регулярно проверяйте состояние своих ног. Осматривайте стопы на наличие трещин, покраснений или других изменений. Если заметите что-то необычное, немедленно обратитесь к врачу.
СОВЕТ №2
Поддерживайте уровень сахара в крови в пределах нормы. Правильное питание, регулярные физические нагрузки и соблюдение рекомендаций врача помогут предотвратить осложнения, связанные с диабетом.
СОВЕТ №3
Выбирайте удобную и подходящую обувь. Избегайте тесной или неудобной обуви, которая может привести к образованию мозолей и ранам. Лучше всего подбирать обувь с учетом индивидуальных особенностей стоп.
СОВЕТ №4
Не игнорируйте профилактические осмотры у специалиста. Регулярные визиты к врачу помогут выявить проблемы на ранней стадии и предотвратить развитие диабетической стопы.